發炎性腸道疾病的救援投手 (疾病治療篇 – 手術治療)
發炎性腸道疾病的救援投手
疾病治療篇 – 手術治療
胡萬祥醫師
高雄長庚紀念醫院大腸直腸肛門外科主任
發炎性腸道疾病是一種會導致腸道慢性、反覆發炎的疾病,大致上可分為克隆氏症 (Crohn's disease) 及潰瘍性結腸炎 (ulcerative colitis) 兩種1。目前臨床上主要的治療方式為內科治療 (包含 5-ASA、類固醇、免疫抑制劑或生物製劑等) 或外科手術治療2,3。使用內科治療可以抑制腸道的慢性發炎,但仍有患者可能會因為症狀控制不佳或產生併發症而需要進行手術4,5。
哪些患者需要進行手術?主要有哪些手術方式?
潰瘍性結腸炎患者中約有 2-3 成可能會需要接受手術,主要患者族群包括:
- 急性期患者:醫師會先給予抗發炎藥物或生物製劑等治療 3-4 天,發炎情形若仍未獲得控制,或出現血壓不穩、休克、大量出血、腹膜炎或腸道穿孔等嚴重狀況,便可能需要進行手術。為了儘速減少腸道發炎,通常會將整個大腸切除,並且製作一個小腸造口讓患者排便。
- 非急性期患者:
- 針對長期接受藥物治療 (包含已使用到生物製劑),但是治療成效不佳的患者,醫師會考慮切除大腸及直腸並製作小腸造口。若患者無法接受永久性造口,可考慮在大腸及直腸切除後,於小腸製作一個儲存糞便的囊袋並直接接到肛門;待囊袋與肛門交接口癒合良好,便可將造口關閉,依然從肛門排便。
- 部分患者在使用藥物治療的情況下,雖然腸道相關症狀穩定,但腸道外併發症仍無法得到妥善控制;此時可考慮透過手術移除腸道中發炎的病灶以改善併發症的狀況。
- 若觀察到疑似癌症的初期變化,藥物治療的效果通常較差,可考慮進行手術將病灶切除。
克隆氏症患者中則有約 7-9 成需要視病灶位置接受手術切除,主要的患者族群有:
- 急性期患者:若患者出現毒性結腸炎造成生命危險的狀況 (例如休克、感染或敗血症等),通常會考慮直接進行全大腸切除,再製作人工肛門。
- 發生腸阻塞的患者:小腸的管徑通常較細,發炎會導致硬化或纖維化,容易形成腸阻塞。此時可考慮將病灶切除後再進行接合,然而若病灶過多,切除可能會造成短腸症,因此可考慮使用狹窄整形術 (將腸道狹窄處打開再重新縫合,讓腸壁變寬)。
- 發生瘻管的患者:小腸-小腸、小腸-膀胱、小腸-陰道之間都有可能會形成瘻管,若藥物治療效果不佳則會考慮以外科手術處理。
- 長期接受藥物治療 (包含已使用到生物製劑),但是治療成效不佳的患者,臨床上可考慮將病灶切除。
手術治療後,疾病還會復發嗎?
潰瘍性結腸炎患者將整個大腸切除後,疾病鮮少有復發的情形;即使直腸仍未切除,因為糞便不會經過,也比較不容易產生發炎或感染。另一方面,克隆氏症患者由於受到影響的位置眾多,接受手術治療後仍容易產生疾病復發 (約 2-3 成患者會在五年內復發),可能需要反覆進行手術。藥物的使用可幫助發炎性腸道疾病患者穩定控制病情,降低疾病復發機率,因此即使在手術後,醫師也可能會考慮給予生物製劑或是一些新興藥物繼續治療。
手術治療與藥物治療會如何搭配?
臨床上主要仍會以藥物治療讓疾病獲得穩定控制,而手術治療則是在有需要時協助病情控制,包含藥物治療效果不佳、沒有適合的藥物可以使用、造成生命危險的緊急狀況、或是產生較嚴重的併發症 (如穿孔、瘻管、腸阻塞等)。可以將手術治療想像成是救援投手的輔助角色。

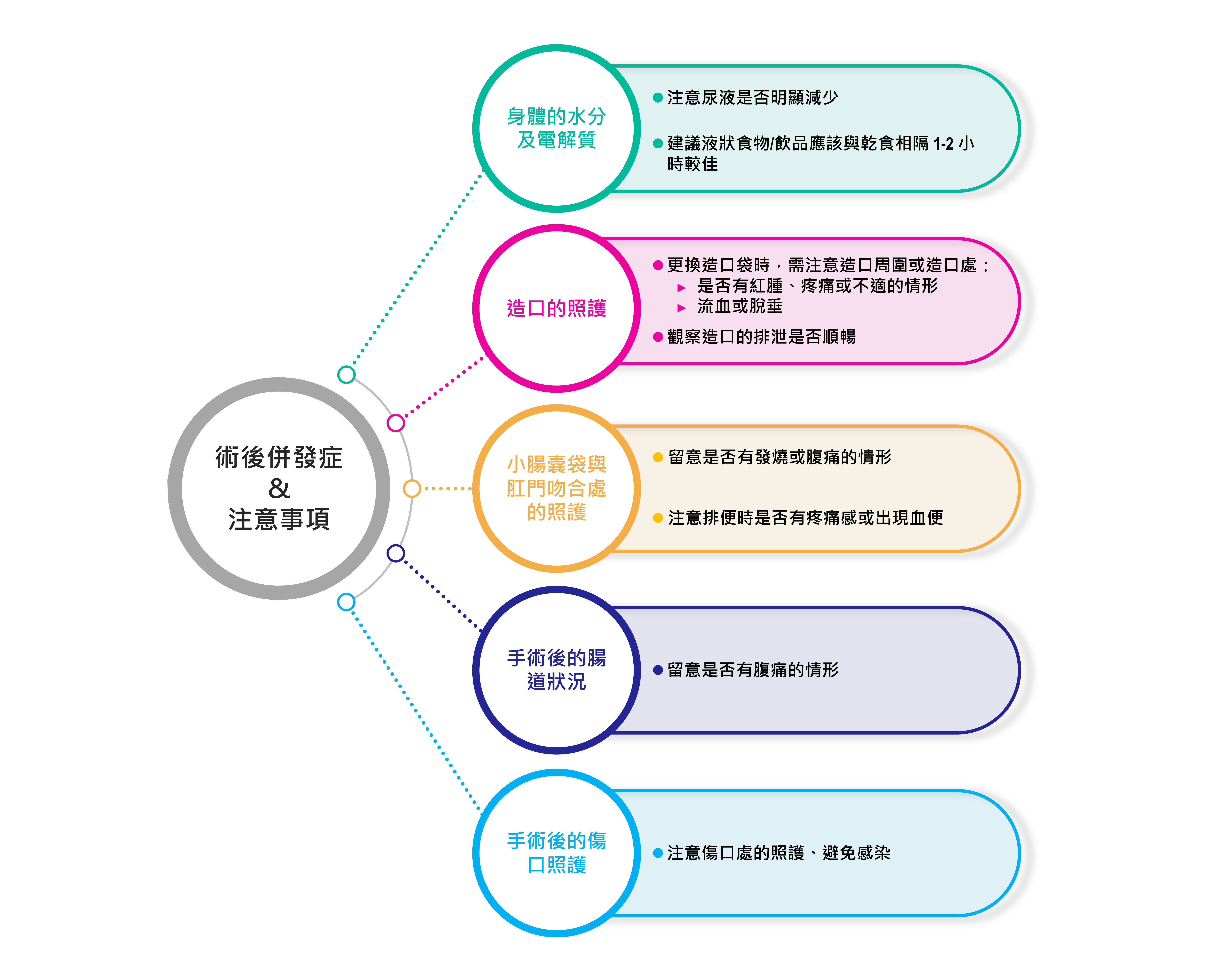
術後的相關併發症及注意事項
- 術後留有小腸造口的患者,較容易有水分及電解質流失,需注意尿液是否有明顯減少的情形。飲食方面會建議液狀食物/飲品應該與乾食相隔 1-2 小時較佳,例如飯後避免馬上喝大量的湯或飲品,因為食物會隨著液體迅速流失,造成營養無法有效吸收。
- 更換造口袋時,需注意周圍有無發炎、紅腫、疼痛或不適,以及人工肛門是否有流血或脫垂 (比手術剛結束時異常凸出或腫大);並且需要觀察造口的排泄是否順暢。
- 小腸囊袋與肛門吻合處若有糞便滲漏至腹腔中的情形,可能會產生較危險的腹腔感染,進而產生發燒或腹痛的症狀。另外,若吻合處有發炎的現象,患者可能也會出現排便疼痛或是血便等情形。
- 術後的腸道沾粘容易造成腸阻塞,患者可能會產生腹痛;不過腹痛也可能是疾病本身出現惡化,因此需回診由醫師評估。
- 緊急手術的傷口癒合可能會比一般傷口困難,因此感染風險會提升;即使出院了也應留心照顧。
總結
接受手術治療後,患者應該遵照醫師建議的後續相關照護及注意事項,保持良好的生活及飲食習慣,並持續回診追蹤傷口或造口是否正常;在沒有醫師的指示下,請勿自行調整術後藥物的劑量或停止用藥。回診前如果覺得自己的症狀變得嚴重 (例如血便、腹痛、傷口/造口不適或腹瀉狀況加劇,甚至是有發燒情形),也請儘速就醫,尋求專業醫護人員之協助。
參考資料:
1. Chou JW, et al. Gastroenterol Res Pract, 2019. 2019: p. 4175923.
2. Parray FQ, et al. Saudi J Gastroenterol, 2011. 17: p. 6-15.
3. Ungaro R, et al. Lancet, 2017. 389: p. 1756-70.
4. Hwang JM and Varma MG. World J Gastroenterol, 2008. 14: p. 2678-90.
5. Feuerstein JD and Cheifetz AS. Mayo Clin Proc, 2017. 92: p. 1088-103.